Zähne erhalten: Parodontologie
Die Parodontologie beschäftigt sich mit den Erkrankungen des Zahnfleisches (Gingivitis) sowie des Zahnhalteapparates (Parodontitis), im Volksmund Parodontose genannt, und deren Therapie. Eine nicht entzündliche Infektion des Zahnhalteapparats wird als Parodontose bezeichnet, eine entzündliche - die am weitesten verbreitete Form - als Parodontitis.
Bei Erwachsenen sind Parodontalerkrankungen, noch vor Karies, der Hauptgrund für Zahnverlust, wobei mehr als 70% (!) der über 35jährigen von einer Parodontitis betroffen sind und behandelt werden müssten, jedoch nur 2-3% einer Therapie unterzogen werden!
Heute weiß man aus umfangreichen internationalen Studien, dass sich die negativen Auswirkungen einer Parodontitis nicht nur auf den Mundbereich beschränken, sondern vielfältige, schwerwiegende Folgen für die Allgemeingesundheit haben können. Somit ist die Gefahr von Gelenkentzündungen, des Diabetes mellitus, eines Herzinfarktes und Schlaganfalls aufgrund einer Arterienverkalkung um ein Vielfaches erhöht. Die Parodontologie bildet in unserer Praxis einen wichtigen Schwerpunkt.
Es ist mit den Zähnen ähnlich wie mit dem Hausbau, d.h. nur ein stabiles und gesundes Fundament gewährt den dauerhaften Halt einer schönen Architektur.
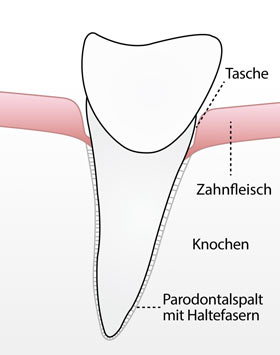
Bei der Parodontitis handelt es sich um eine Infektionskrankheit, die über einen bakterienbedingten Entzündungsprozess unbehandelt zu Zahnverlust führt. Andauernde Entzündungen schädigen den gesamten Körper, deshalb versucht dieser zur Schadensbegrenzung über den fortschreitenden Knochenabbau die Zähne abzustoßen, die den entzündungsverursachenden Bakterien quasi "Unterschlupf" bieten, ein Gebiss ohne Zähne und damit ohne Zahnfleischtaschen bietet nämlich Bakterien keine Möglichkeit mehr, sich einzunisten. Normalerweise verursacht die Parodontitis keine Schmerzen und fällt deshalb anfangs meist nicht auf, was sie tückisch macht. Die ersten Alarmzeichen sind ein anschwellendes und bei Reizung leicht blutendes Zahnfleisch, was jedoch oftmals toleriert oder gar als „normal“ angesehen wird. Durch die Parodontitis wird außerdem das Aussehen der Zähne beeinträchtigt, die Zahnhälse werden überempfndlich gegenüber Kälte und Zucker, auch Mundgeruch wird durch die Produktion von bakteriellen schwefelhaltigen Abbauprodukten begünstigt.
Auslöser einer Parodontitis sind pathogene, d.h.krankheitsverursachende Bakterien, die letztlich zu einer Zerstörung des Zahnhalteapparates führen, d.h. dem Rückgang des Zahnfleisches mit Freilegung der Zahnhälse, die Bildung von tiefen Zahnfleischtaschen und dem Abbau des Kieferknochens, welcher die einzelnen Zähne locker werden lässt und schließlich zum Verlust einzelner Zähne führen kann. Erst jetzt fndet die Parodontitis häufg Beachtung. Häufg sehen sich Zahnärzte mit den Worten der Patienten konfrontiert: „Ich habe ein Leben lang gute Zähne gehabt und dann plötzlich sind innerhalb kurzer Zeit mehrere verloren gegangen". In Wirklichkeit hat die Parodontitis aber schon über mehrere Jahre Schäden hervorgerufen. Sie ist eben nur nicht aufgefallen.
Wir ermitteln bei den regelmäßigen halbjährlichen Kontrolluntersuchungen auch immer den sog. parodontalen Screening Index (PSI), hierbei handelt es sich um einen Schnelltest mit einer Parodontalsonde, die an ihrer Spitze stumpf ist und mit Millimeter-Markierungen zum Ablesen der Taschentiefe versehen ist. Mit diesem Schnelltest lässt sich das Vorliegen einer Parodontitis und die Notwendigkeit einer evtl. durchzuführenden Parodontalbehandlung sicher bestimmen.
Bei einem positiven Befund, d.h. dem Vorliegen einer Parodontitis, wird ein Röntgenbild angefertigt, anhand dessen dann der Knochenverlauf und damit das Erkrankungsstadium bestimmt werden kann. Zur sicheren bildgebenden Diagnose steht uns mit dem digitalen Röntgen mit entsprechend minimaler Strahlenbelastung ein modernes Verfahren zur Verfügung.
Die bei einer Parodontitis vorliegenden Zahnfleischtaschen und die darin vorhandenen bakteriellen Beläge lassen sich jetzt allein durch die häusliche Zahnpfege nicht mehr entfernen, so dass eine Parodontalbehandlung erforderlich wird, die in folgenden Schritten zu erfolgen hat:
- Vorbehandlung / Hygienephase
Zunächst wird der Patient umfassend über die Parodontitis, deren Ursachen und Behandlung aufgeklärt, in einem weiteren Schritt erfolgt eine Professionelle Zahnreinigung (PZR), hierbei werden auch die Schwachstellen der Mundhygiene durch Anfärben der Plaque an den Zähnen bestimmt und alle oberhalb des Zahnfeischrandes vorhandenen Zahnbeläge und Zahnstein entfernt, die Zähne werden mehrmals mit unterschiedlichen Polierpasten poliert. Damit in der Hygienephase beim Patienten keine Nischen für die Keime verbleiben, werden (parallel zur Optimierung der Mundhygiene) sämtliche evtl. vorhandenen kariösen Stellen behandelt und alte und undichte Füllungen ausgetauscht sowie nicht erhaltungswürdige Zähne entfernt. - Kürettage (intensive Reinigung der Wurzeloberfächen)
Nachdem im sichtbaren Bereich der Zähne keine Plaque mehr vorhanden ist, werden im Rahmen der geschlossenen Kürettage die Wurzeloberfächen gereinigt und geglättet. Hierfür wird unter lokaler Anästhesie zunächst mit einem speziellen Ultraschallgerät maschinell die Wurzeloberfäche, wobei sich der dort anhaftende Zahnstein ablöst und mittels desinfzierenden Flüssigkeiten aus den Taschen herausgespült wird. Diese Wurzeloberfäche wird dann mit einer Sonde abgetastet, mit Handinstrumenten nachbearbeitet und geglättet.
Da bei dieser mechanisch/chemischen Vorgehensweise ausschließlich Bakterien von den Wurzeloberfächen entfernt werden und nicht auch aus dem entzündeten Zahnfleisch, kann der Patient mit einer leicht ausgeprägten Parodontitis darauf vertrauen, dass sein Immunsystem die restlichen Bakterien auch im Zahnfleisch beseitigt, bei einer mittelschweren bis schweren Parodontitis mit entsprechend hoher Bakteriendichte hingegen müsste zur sicheren Abheilung eigentlich mit auf die Bakterienspezies abgestimmten Antibiotika behandelt werden. Dieser Vorgehensweise verwehren wir uns, da die Menschen heutzutage mit Antibiotika aus der Nahrung und Allgemeinmedizin ohnehin schon sehr stark belastet sind und Resistenzbildungen bei Bakterien gegenüber den meisten Antibiotika ein ernst zunehmendes Problem darstellen. (s.u.) - Nachsorge
Der nachhaltige Erfolg einer Parodontitis-Behandlung, d.h. die Gesunderhaltung des Zahnhalteapparates, stellt sich nur mit konsequent durchgeführter Nachsorge ein. Zunächst muss die während der Behandlung optimierte Mundhygiene beibehalten werden. Um dies zu gewährleisten, sind nach der Parodontitis-Behandlung alle 3 Monate, und später je nach Situation mindestens alle 6 Monate, Prophylaxesitzungen, notwendig. In diesen Sitzungen werden neben der Mundhygiene auch die Taschen kontrolliert.
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
Ursache für die Parodontitis sowie deren Vorstufe, der Gingivitis, sind wie schon erwähnt Bakterien. In der Mundhöhle gibt es Milliarden von Bakterien, über 500 verschiedene Bakterienspezies, gute wie schlechte und viele davon noch völlig unbekannt. Bei entsprechenden Voraussetzungen wie z.B. einer mangelhaften Mundhygiene, verschiebt sich das Gleichgewicht zugunsten der schlechten, sog. pathogenen, d.h. krankheitsverursachenden Bakterien, wobei die guten zurückgedrängt werden. Etwa 10 verschiedene, für die Entstehung einer Parodontitis hauptverantwortlichen und damit Schäden am Zahnhalteapparat verursachenden Bakterienarten sind mittlerweile bekannt. Einige der aggressivsten Bakterien sind z.B. Actinobacillus actinomycetemcomitans (sondert Zellgifte ab) und Porphyromonas gingivalis (setzt Verdauungsenzyme frei, die kollagene Strukturen des Zahnhalteapparates zerstören).
Bei einer entsprechend mangelhaften Mundhygiene können sich diese pathogenen Bakterien sehr rasch vermehren und siedeln sich bevorzugt auf der Oberfäche der Zähne im Bereich der Zahnzwischenräumen an, da diese von keiner Zahnbürste, auch von keiner elektrischen, und sei sie noch so besonders geformt (Werbung!), erreicht und gereinigt werden können. Deshalb wäre es wichtig, den Patienten hierfür geeignete Hilfsmittel, wie z.B. Zahnseide/Zahnseidesticks und/oder Zahnzwischenraumbürstchen zu empfehlen und deren Handhabung zu erklären. Somit finden diese Bakterien in diesem Bereich ideale Lebensbedingungen vor und bilden schon innerhalb von 24 Stunden Zahnbeläge, welche Ausscheidungsprodukte dieser Bakterien darstellen, und in denen sie sich weiter vermehren. Durch neueste internationale Studien weiss man, dass dieser sog. Biofilm die Bakterien vor äußeren Einflüssen gut schützt und einen hochkomplexen Lebensraum darstellt, in denen die versch. Bakterienspezies gut organisiert sind, miteinander kommunizieren und Informationen austauschen, was sie besonders gefährlich macht.
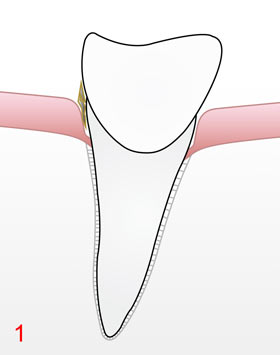
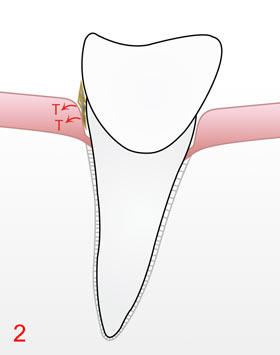
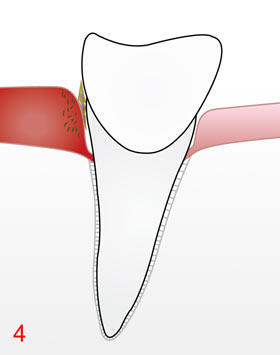
Dadurch, dass diese bakteriellen Beläge (Plaque) nicht entfernt werden, wenigstens regelmäßig alle 24 Stunden wäre ideal, wachsen sie langsam auf der Wurzeloberfäche entlang in die Tiefe der Zahnfleischtasche 1. Diese Zahnfleischtasche wird natürlicherweise gebildet und begrenzt aus der bereits erwähnten Wurzeloberfäche und der dort anliegenden Schleimhaut (umgangssprachlich Zahnfleisch genannt). Die Parodontitisbakterien in der Plaque produzieren nun andauernd best. Giftstoffe (sog. Toxine), die in die anliegende Schleimhaut eindringen 2 und dort versch. Entzündungsreaktionen hervorrufen. Ein typisches Zeichen dieser Entzündung ist die Rötung der Schleimhaut, weil sich die Blutgefäße weiten, um damit mehr Abwehrzellen gegen die eingedrungenen Giftstoffe anzuliefern. Jetzt kann es beim Zähneputzen oder beim berühmten Biss in den Apfel leicht zu Blutungen kommen, viele Menschen ignorieren jedoch dieses Alarmsignal, manche meinen gar, das wäre normal und „gehöre einfach zum Zähneputzen dazu“, aber eine gesunde Schleimhaut blutet nicht, auch nicht bei stärkerem Reiz! Ein weiteres Zeichen der Entzündung ist die Schwellung der Schleimhaut, damit lockert das Gewebe auf und die auf der Wurzeloberfläche in der Plaque befindlichen Bakterien können nun leicht in die obersten Zellschichten der Schleimhaut eindringen 3, wobei jetzt weitere neue Abwehrzellen- und stoffe aktiviert und zur Vernichtung der Bakterien hinzukommen.
Bis hierher handelt es sich ausschließlich um die bereits anfangs genannte Gingivitis, eine Entzündung ausschließlich begrenzt auf die Schleimhaut. Man kann sie oft bei Kindern und Jugendlichen beobachten; wenn jetzt eine adäquate professionelle Reinigung mit Entfernung der bakteriellen Plaque der entsprechenden Bereiche erfolgen und sich der Patient fortan an eine gute häusliche Mundhygiene mit Reinigung der Außen- wie Zwischenzahnbereiche halten würde, könnte diese Gingivitis ohne bleibende Schäden wieder abheilen.
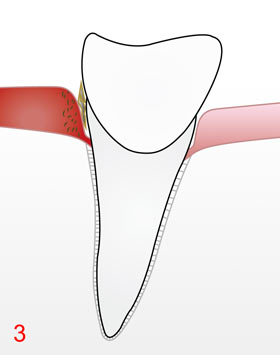
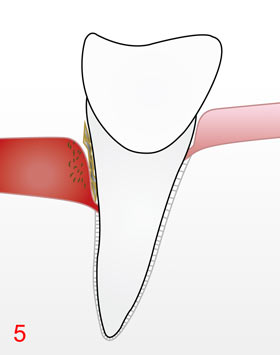
Meistens kommen derartig betroffene Menschen aus versch. Gründen aber nur sehr selten in die Praxis, oft empfnden sie in der Phase einer Gingivitis auch noch keinen Leidensdruck, andere wiederum fallen selbst nach Unterweisung in eine gute Mundhygiene wieder in ihren alten Trott. Jetzt kann auch das Abwehrsystem die immer mehr nachdrängenden Bakterien nicht mehr länger in Schach halten und die Entzündung greift dann auch auf Strukturen des Zahnhalteapparates über, was zu deren irreversibler Zerstörung mit Knochenabbau 4 und damit langfristig, bei Rauchern durch Schwächung des Immunsystems bereits mittelfristig, zum Zahnverlust führt! Wichtige Strukturen des Zahnhalteapparates sind der Knochen und die bindegewebigen, kollagenhaltigen Zahnhaltefasern, die die Zahnwurzel mit dem Knochen verbinden; beide werden durch Aktivierung körpereigener, knochenabbauender Zellen (Osteoklasten) über einen jahrelang andauernden, chronischen und damit unbemerkten Entzündungsvorgang langsam zerstört. Ebenso wie der Knochen zieht sich auch das Zahnfleisch zurück 5. Die Zahnhälse werden zunehmend freigelegt, die Zähne sehen länger aus. Die entzündlich veränderten parodontalen Gewebe stellen zudem eine nicht unbeträchtliche Wundfläche dar. Die dabei produzierten Entzündungsstoffe können vor allem bei entzündlichen Schüben so ansteigen, dass diese über den ganzen Körper verteilt werden und somit die Entstehung oder den Verlauf anderer Erkrankungen negativ beeinflussen.
In diesem Stadium ist eine ausgeprägte Parodontitis in vollem Gange. Der Körper versucht der Bakterieninvasion Herr zu werden und bildet in diesem Entzündungsgebiet nun auch noch neue Blutgefäße aus, um so noch mehr Abwehrzellen herbeizuschaffen, damit haben die Bakterien jedoch jetzt eine größere Eintrittsoberfläche in das Blutgefäßsystem, in das sie eindringen und über das sie sich nun im gesamten Körper invasiv ausbreiten können, dieses wurde durch mehrere internationale wissenschaftliche Studien bereits nachgewiesen. Diese Bakterien können bei Schwangeren das Risiko einer Frühgeburt erhöhen, man hat sie als Auslöser von entzündlichen Gelenkveränderungen in Zusammenhang gebracht. Die größte Gefahr geht von ihnen aber aus, weil sie in die Innenwand von kleinsten Blutgefäßen, wie Hirnarterien und Herzkranzgefäßen eindringen und dort ebenfalls Entzündungen hervorrufen und die Entwicklung einer Arterienverkalkung (Arteriosklerose) mit der Gefahr eines Schlaganfalls bzw. eines Herzinfarktes vorantreiben. Man konnte z.B. unter dem Mikroskop in Gewebeproben, die von Herzkranzgefäßen stammten, Bakterien und die durch sie hervorgerufenen Schäden erkennen.
Die Behandlung einer Parodontitis und deren Ausheilung zielt auf die Beseitigung der pathogenen Bakterien im Bereich der Zahnfleischtaschen ab, wobei es aber mit der einmaligen zahnärztlichen Therapie allein nicht getan ist, zur Stabilisierung des Behandlungsergebnisses sind neben regelmäßigen professionellen Zahnreinigungen in 3-6 Monatsintervallen auch ganz wichtig die tägliche häusliche gründliche Mundhygiene mit Reinigung der Zahnaußen- und Zwischenzahnräumen durch den Patienten. Es ist sehr wichtig zu erwähnen, dass der Patient mit seiner täglichen Mundhygiene wesentlich zur eigenen Gesunderhaltung seiner Zähne beitragen kann.
Vor der eigentlichen Parodontalbehandlung werden mehrere Vorbehandlungen vorgeschaltet, in denen u.a. eine gründliche professionelle Zahnreinigung erfolgt, mit der die Zahnfächen oberhalb der Zahnfeischtaschen gründlich gereinigt, d.h. von anhaftenden bakteriellen weichen und z.T. bereits verkalkten Belägen (Zahnstein) befreit werden. Der Patient bemerkt oftmals bereits nach wenigen Tagen eine Besserung, indem die Blutung seines Zahnfleisches nicht mehr so ausgeprägt und eine beginnende Abschwellung desselben zu beobachten ist. Die eigentliche Parodontalbehandlung erfolgt im Anschluss an die Vorbehandlungen möglichst zeitnah, meistens einige Tage später, und umfasst die Reinigung der Wurzeloberflächen durch Beseitigung der bakteriellen Beläge und deren verkalkten Folgeprodukten (Zahnstein – in den Zahnfeischtaschen auch „Konkremente“ genannt) mit speziellen Instrumentarien.
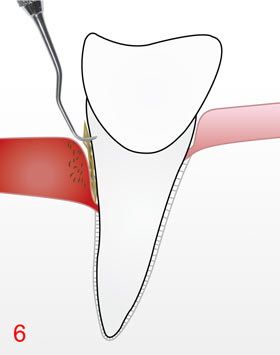
Diese Vorgehensweise, d.h. nur die Reinigung der Wurzeloberflächen 6, welche von den Krankenkassen als ausreichend und zweckmäßig im Zuge einer Grundversorgung angesehen wird, ist bei einer leicht ausgeprägten Parodontitis vollkommen ausreichend. Leider wird mit dieser Maßnahme nur eine Entlastung erreicht, aber bei einer mittelschweren- bis schweren Parodontitis mit einem hohen Anteil an malignen, pathogenen Keimen keine sichere Abheilung, denn die Entzündung spielt sich hierbei in der Schleimhaut ab, d. h. im Weichgewebe und nicht auf der Wurzeloberfäche, einem Hartgewebe. Die Bakterien in der Schleimhaut sind somit überlebensfähig, weil sie es nur mit einer überforderten und reduzierten Immunabwehr zu tun haben, deshalb wäre es sinnvoll, den Bakterien durch geeignete Maßnahmen beizukommen und sie so stark zu reduzieren, dass das Immunsystem dann mit den verbliebenen Bakterien allein "fertig" werden könnte.
Geeignete Maßnahmen wären Antibiotika, aber wie schon eingangs erwähnt, wehren wir uns gegen deren Einsatz, da diese jeweils ohnehin nur gegen bestimmte Bakterienarten helfen und die Gefahr einer Resistenzbildung von anderen Bakterien erhöht!
Wir empfehlen unseren Patienten stattdessen andere bewährte und effektive Methoden. So verfügen wir in unserer Praxis über ein ganzes Arsenal an geeigneten medizinischen Geräten, deren Wirksamkeit in wissenschaftlichen Studien nachgewiesen wurde und die effektiv zu einer Reduktion der Bakterien in der Schleimhaut beitragen können, so dass es zu einer raschen und sicheren Abheilung der vormals entzündlichen Schleimhaut mit rascher und nachhaltiger Beschwerdefreiheit kommt.
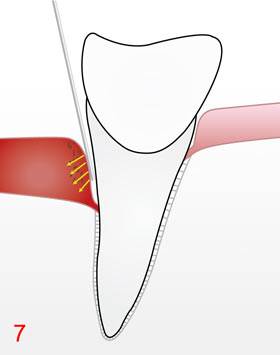
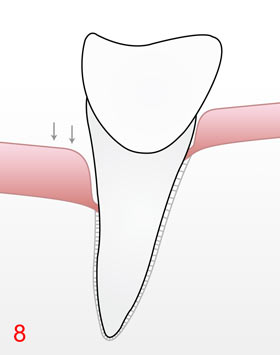
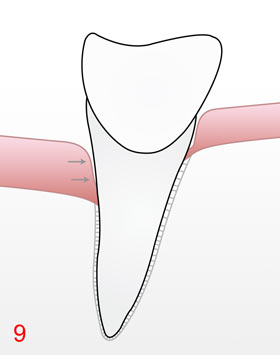
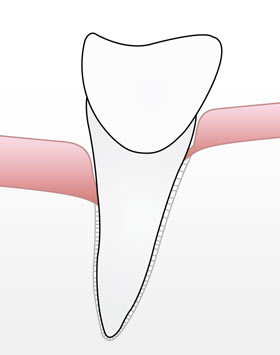
Wir bieten unseren Patienten den gleichzeitigen Einsatz von drei verschiedenen, auf die Therapie abgestimmter und sich ergänzender Laser mit unterschiedlichen Wirkungsweisen sowie eines Ozon/kaltes Plasma- produzierenden Generators, an. Hierbei erfolgt durch die Laser/Ozon-Kombination neben der ausgeprägten Bakterienreduktion in der Schleimhaut 7 ein sicherer Abbau der Entzündung (Rückgang der Schwellung, Rötung und Blutungsneigung 8) auch die Anregung und Bildung von physiologisch natürlichem Schleimhautgewebe. Dieses ist jetzt in der Lage, sich an die Wurzeloberfläche wieder anzuheften, was zu einer moderaten Taschentiefenreduktion führt 9. Das in das Schleimhautgewebe eingedrungene Ozon erhöht dort nach einigen Minuten sehr effektiv die Sauerstoffkonzentration , was die Abheilung nochmals beschleunigt.
Wie geht es nach der Parodontitis-Therapie weiter? Der Patient wird auf Wunsch in unser Parodontitis-Nachsorgeprogramm (Recall) aufgenommen und der Gesundheitszustand des Zahnhalteapparates regelmäßig im Rahmen der professionellen Zahnreinigung kontrolliert. Eine eventuell neu auftretende Parodontitis kann dann sofort ausgeheilt werden.